Эффективность обязательного медицинского страхования (ОМС) и страховых медицинских организаций стала дискуссионной темой с самого начала становления этой системы в нашей стране. Критиков хоть отбавляй. Сегодня в повестку обсуждения фактически поставлен вопрос о демонтаже страховой системы и замены ее на иные механизмы.

Однако нам представляется, что несовершенство института еще не повод упразднять его. В последние годы существенно изменилась правовая база, регулирующая индустрию, расширился функционал страховщиков и их ответственность за исполнение обязательств по договорам ОМС. Заметно выросла клиентоориентированность страховых медицинских организаций (СМО) и их эффективность. И это не голые слова — давайте посмотрим на статистику.
Для тех, кто не в курсе
Сначала вкратце напомним, как работает система ОМС. Все граждане, обладающие медицинским полисом соответствующего образца, имеют гарантированное право на получение бесплатной медпомощи. Понятно, что бесплатна она только в момент оказания услуг. На самом деле за нее заплатили заранее. Работодатели перечисляют в территориальные либо федеральные фонды ОМС страховые взносы (5,1%) с заработной платы своих работников. Страховое покрытие для безработных оплачивает государство.

В фондах ОМС аккумулируются все денежные перечисления в систему, далее фонды направляют деньги в адрес СМО, которые, в свою очередь, занимаются заключением договоров с больницами, выдачей полисов, контролем качества и сроков оказания медпомощи. Страховщики оплачивают услуги больницам, а те, соответственно, работают с гражданами по их обращениям.
В мире не лучше
Дискуссии вокруг работы ОМС, конечно, небезосновательны. Есть много возможностей оптимизации. Однако о неэффективном использовании бюджетных ресурсов на здравоохранение говорят во многих странах, не только в России, о чем свидетельствуют международные исследования последнего десятилетия.
Например, анализ стран, входящих в ОЭСР, показал, что в результате неэффективного использования ресурсов средняя продолжительность жизни сократилась примерно на два года. В докладе 2010 года Всемирной организации здравоохранения признается, что 20–40% совокупных (государственных и частных) расходов на здравоохранение сегодня практически не влияет на улучшение здоровья людей — другими словами, не работает по назначению.
Для российского рынка основная причина неэффективности расходов в системе — высокая доля дорогостоящей стационарной медицины. На ее оплату идет до 60% средств ОМС. Объемы стационарной помощи, измеряемые числом койко-дней на 100 жителей, в России на 30–50% выше, чем в западноевропейских странах. Анализ НИУ ВШЭ показал, что это связано с высоким уровнем госпитализации, затянутыми сроками лечения в больницах, перекосом врачебных кадров в сторону стационара.
Вместе с тем многие могли бы вполне качественно лечиться в амбулаторных условиях (поликлиниках) или в дневных стационарах. На оказание медпомощи в поликлинике в расчете на одно обращение направляется в 23 раза меньше средств, чем на лечение в стационаре, и в два раза меньше, чем на лечение в дневных стационарах.
ВОЗ в своем докладе также выделила следующие факторы неэффективности системы здравоохранения, которые справедливы и для нашей страны. Это установление цен на лекарства на уровне выше необходимого, использование некачественных и поддельных лекарств, неподходящее и неэффективное использование оборудования, исследований и процедур, ненадлежащее или затратное сочетание штатного персонала, немотивированные сотрудники и ряд других. Устранение этих факторов может, по мнению экспертов ВОЗ, уменьшить общие расходы в здравоохранении в среднем более чем на 40%.
Как измерить эффективность
В России работает федеральный и 86 территориальных фондов ОМС, а также 56 СМО. Для рынка характерна высокая концентрация. Так, в первом полугодии 2016 года 80% рынка пришлось на десять крупнейших компаний, рыночные доли которых приведены в таблице 1.
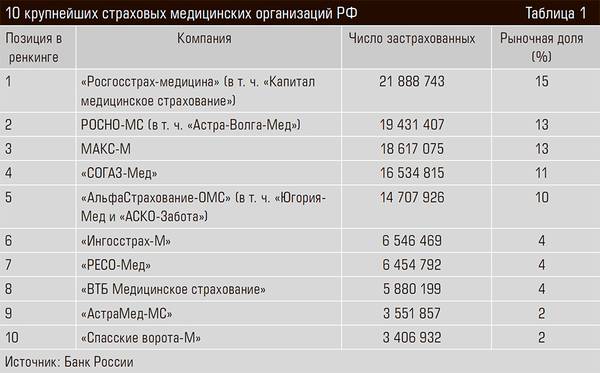
В последние два-три года контроль за деятельностью страховщиков со стороны территориальных фондов ОМС и разного рода надзорных органов (ФАС, Счетная палата, Росздравнадзор) существенно усилился. Более плотным стал и мониторинг работы медицинских учреждений со стороны СМО.
Страховщики постоянно работают над повышением своей эффективности и отвечают на критику чиновников усилиями приблизить стандарты своей работы к европейским образцам.
Кстати говоря, в Европе ни у кого не вызывает недоуменных вопросов практика доплаты населения за сложные и дополнительные медуслуги, поскольку в условиях кризиса страховые взносы не покрывают всех потребностей пациентов.
До сих пор не сложилось четкого понимания критериев и параметров эффективности СМО.
Согласно российскому законодательству, СМО на рынке ОМС оценивают по совокупности различных по характеру критериев, например:
— отсутствие в деятельности страховой медицинской организации фактов нарушений законодательства по ОМС и нарушений в использовании средств ОМС, своевременность предоставления страховой медицинской организацией в установленном порядке отчетности в территориальный фонд;
— возможность беспрепятственного доступа в страховую медицинскую организацию лиц с ограниченными возможностями;
— наличие круглосуточного многоканального телефона, обеспечивающего возможность обращений граждан в режиме ожидания ответа;
— доля претензий, удовлетворенных в досудебном порядке, и доля исков, удовлетворенных в судебном порядке;
— доля медико-экономических экспертиз от числа страховых случаев;
— доля умерших от числа застрахованных лиц в данной страховой медицинской организации.
Эксперты аналитического центра НАФИ предлагают следующую систему критериев, позволяющую получать конкретные оценки деятельности СМО (см. таблицу 2).
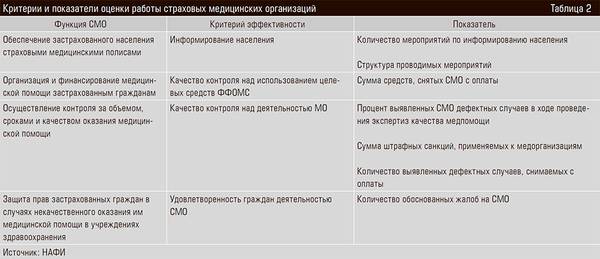
Давайте посмотрим на динамику различных показателей эффективности в метрике НАФИ. Мы видим неуклонный рост числа экспертиз, проведенных СМО, которое увеличилось с 2012 по 2016 год с 3,5 до 6,4 млн единиц. При этом доля выявленных в ходе экспертиз нарушений за этот период несколько снизилась — с 51 до 45%.
Значительно ужесточены санкции со стороны СМО в отношении медучреждений: размер дисциплинирующих штрафных санкций увеличился в два с половиной раза, до 505 млн рублей, что стимулировало клиники повышать качество услуг для застрахованных лиц.
Сравнение динамики суммы средств, снятых СМО с оплаты, и средств, выделяемых на расходы на ведение дел страховых организаций (РВД), показывает, что за последние четыре года объем возвращаемых в систему ОМС средств вырос в 2,7 раза, тогда как РВД СМО увеличились только на 48%. В 2015 году деятельность СМО принесла системе ОМС в 3,9 раза больше средств, чем их содержание.
Количество обоснованных жалоб практически не растет (лишь в меру роста числа застрахованных лиц), а их доля в общем количестве жалоб снизилась на четыре процентных пункта, что говорит об улучшении качества работы страховщиков с пациентами.
Значимую роль в этом играет и информационная активность страховщиков. Большинство СМО ввели в работу относительно новые для сегмента инструменты коммуникации с населением: СМС-оповещения, интернет-сайты, мобильные личные кабинеты пациентов, круглосуточная диспетчерская служба, и это направление работы продолжают развиваться в рамках глобального тренда на дигитализацию услуг.





